Pneumonieprophylaxe

Maßnahmen der Pneumonieprophylaxe dienen in der Gesundheits- und Krankenpflege, der Physiotherapie und der Medizin der Vorbeugung gegen eine Lungenentzündung (Pneumonie) und anderer Atembeeinträchtigungen bei gefährdeten Patienten. Durch die Zuständigkeit von drei Berufsgruppen ist eine gute interdisziplinäre Zusammenarbeit notwendig.
Der Begriff wird vorwiegend in der deutschsprachigen Kranken- und Altenpflege benutzt. Hier ist es ein Teil der pflegerischen Prophylaxen.
Im englischsprachigen Raum gibt es einen derartigen Begriff nicht.
Bei der vorsorglichen Intervention beruht das praktische Handeln bezüglich der Beeinträchtigung der Atmung auf Erfahrung und Tradition und weniger auf einem konkreten Nachweis der Wirksamkeit.[1] Der Deutsche Berufsverband für Pflegeberufe hat jedoch Handlungsempfehlungen zur Pneumonieprophylaxe erarbeitet, die auf den aktuellen Empfehlungen des Robert Koch Institutes und der Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften basieren.[2]
Schritte der Pneumonieprophylaxe
[Bearbeiten | Quelltext bearbeiten]Ähnlich wie bei anderen Prophylaxen gibt es verschiedene Schritte, um die richtigen Maßnahmen zu setzen. Zuerst erfolgt immer die Einschätzung des Pneumonierisikos. Es folgt dann eine individuelle Planung, die die einzelnen Risikofaktoren berücksichtigt. Die Maßnahmen müssen den Risikofaktoren angepasst werden. Die Maßnahmen, die sich auf die Ursachen der Pneumoniegefährdung beziehen sollen, müssen systematisiert und interdisziplinär durchgeführt werden. Eine Evaluation der Prophylaxemaßnahmen müssen regelmäßig stattfinden, bei einer Verschlechterung müssen die Maßnahmen neu geplant und intensiviert werden. Im pflegerischen Bereich hat sich dazu der Pflegeprozess mit spezifischen Pflegediagnosen etabliert.
Ursachen und Risikofaktoren
[Bearbeiten | Quelltext bearbeiten]Verschiedene Situationen bringen ein erhöhtes Risiko mit sich, an einer Lungenentzündung zu erkranken. Ursache einer Pneumonie können Bakterien, Viren, Pilze, Aspiration von Magensaft, Einatmen ätzender Gase und andere Faktoren sein. Zusätzlich gibt es viele Faktoren, die eine Pneumonie begünstigen. Pro Jahr sterben etwa 20.000 Menschen in Deutschland an den Folgen einer Pneumonie.[3] Diese Zahl stammt aus der Zeit vor Covid.
Die oberen Atemwege und insbesondere der Rachen sind mit „normalen Keimen“ (Normalflora) besiedelt. Mikroaspiration dieser Erreger aus den oberen Atemwegen ist häufig, aber Lungenabwehrmechanismen werden in der Regel leicht mit diesen fertig. Pneumonie entwickelt sich:
- bei beeinträchtigten Abwehrmechanismen
- bei einer schlechten Belüftung der Lunge
- bei verstärkter Sekretansammlung
- bei Makroaspiration
- bei besonders virulenten Erregern
- bei bestimmten Vorerkrankungen
- beim Zusammentreffen mehrerer Faktoren[4]
Infektionen
[Bearbeiten | Quelltext bearbeiten]Meistens entsteht eine Pneumonie durch absteigende Infektionen. Streptococcus pneumoniae (Pneumokokken) ist noch der häufigste Erreger. Diesbezüglich ist die Prophylaxe sehr einfach, es gibt eine Pneumokokkenimpfung.
Das Erregerspektrum von Pneumonien variiert entsprechend dem Ansteckungsort (zu Hause, im Pflegeheim, im Krankenhaus, auf einer Intensivstation) und der Immunlage.
Außerhalb des Krankenhauses erworbene Pneumonie haben meist folgende Erreger:
- Streptococcus pneumoniae (Pneumokokkenimpfung möglich)
- Haemophilus influenzae (Impfung gegen Haemophilus influenzae Typ B möglich)[5]
- Mycoplasma pneumoniae (häufig bei Kindern)
- Legionellen[6]
Viren können ebenfalls Pneumonien verursachen, oft kommt es dann noch zusätzlich zu einer bakteriellen Superinfektion.
Folgende Viren sind häufig:
- SARS-CoV 2 (COVID-19-Erreger, Impfung möglich)
- Influenza (echte Grippe, Impfung möglich)
- Respiratorische Synzytial-Virus (RSV, Impfung möglich)
- Adenoviren
Im Krankenhaus erworbene Lungenentzündungen (nosokomiale Pneumonien) haben krankenhaustypische Erreger:
- Staphylococcus aureus
- Pseudomonas aeruginosa (Feuchtkeim, z. B. in Inhalationsgeräten oder Beatmungssystemen auf Intensivstationen)
- Enterobacteriaceae
- Anaerobier bei Aspirationen
- therapieresistente Krankenhauskeime wie der Multiresistente Staphylococcus aureus (MRSA)
Opportunistische Erreger treten häufig bei immungeschwächten Patienten auf.[6]
Minderbelüftung
[Bearbeiten | Quelltext bearbeiten]Bei flacher Atmung und verminderter Belüftung der Lungen (Ventilationsstörung) wird Sekret nicht ausreichend abgehustet. Dies ist der Fall etwa bei krankheitsbedingter Bettlägerigkeit oder Mobilitätseinschränkung und bei einer schmerzbedingten Einschränkung der Atmung, wie sie postoperativ oder nach Thoraxverletzung bestehen kann. Es kommt zur Bildung von minderbelüfteten oder von der Atmung abgeschnittenen Bezirken in der Lunge (Atelektasen) und in deren Folge zur Lungenentzündung. Als nahes Ziel der Pneumonieprophylaxe gilt folglich die Verbesserung der Lungenventilation in allen Lungenbezirken und damit eine Verbesserung der Perfusion mit verstärkter Immunabwehrfunktion der Leukozyten in den betroffenen Lungenlappen.
Immunschwäche und Vorerkrankungen
[Bearbeiten | Quelltext bearbeiten]Abwehrschwäche, z. B. durch HIV-Infektion, Chemotherapie oder Erkrankungen des Knochenmarks begünstigen eine Pneumonie. Ältere Menschen sind generell mehr gefährdet. Schlechter Allgemeinzustand, schwere Unfälle, große Operationen und viele Vorerkrankungen erhöhen die Pneumoniegefahr ebenfalls.
Ansammlung von Sekret
[Bearbeiten | Quelltext bearbeiten]Vorerkrankungen des Atmungssystems mit Ventilationsstörungen wie z. B. eingeschränkter Hustenfähigkeit, chronische Bronchitis, COPD (chronisch obstruktive Lungenerkrankung), wiederkehrende Pneumonien, Asthma bronchiale, Schmerzen nach Operationen oder bei Rippenbrüchen und andere Ursachen können zu einer Ansammlung von Sekret in den Bronchien führen und so zu einer Pneumonie führen.
Aspiration
[Bearbeiten | Quelltext bearbeiten]Aspirationsgefahr besteht bei Reflux bei enteraler Ernährung und vor allem bei Schluckstörungen (Dysphagien).
Bewusstseinsstörungen und Sedierung
[Bearbeiten | Quelltext bearbeiten]Bewusstseinsstörungen und zentral dämpfende Medikamente führen ebenfalls zu einer Minderbelüftung. Zusätzlich kommt es oft zur Sekretansammlung und zu Aspirationen. Bewusstseinsgestörte und sedierte Patienten sind also mehrfach gefährdet.[2]
Schwer Verletzte und Patienten nach großen Operationen
[Bearbeiten | Quelltext bearbeiten]Die Pneumonie ist die häufigste infektiöse Komplikation beim mehrfachverletzten Patienten.[7] Postoperativ kommt es in 20 % zu einer Pneumonie.[8]
Intubierte und beatmete Patienten
[Bearbeiten | Quelltext bearbeiten]Krankenhauspatienten, die endotracheal intubiert sind und meist beatmet werden müssen, sind dadurch in besonders erhöhtem Maß gefährdet, zusätzlich an einer Lungenentzündung zu erkranken.[9] Das liegt an den stillen Aspirationen entlang des Tubus, an der Vorerkrankung und an der vermehrten Sekretansammlung, die nicht ausgehustet werden kann.
Ziele
[Bearbeiten | Quelltext bearbeiten]Als Ziele der Pneumonieprophylaxe wurden entsprechend der Risikofaktoren die LISA-Ziele formuliert:
- Lungenbelüftung verbessern
- Infektion der Atemwege verhindern
- Sekretmobilisation fördern
- Aspiration vermeiden[10]
Die Maßnahmen müssen auf den Patienten und seine individuellen Risikofaktoren abgestimmt werden.
Maßnahmen
[Bearbeiten | Quelltext bearbeiten]Basismaßnahmen
[Bearbeiten | Quelltext bearbeiten]Basismaßnahmen sind korrekte Hygiene, gute Mundpflege und fachgerechte Atemgymnastik. Maßnahmen der Pneumonieprophylaxe zielen vor allem auf eine Vertiefung der Atmung und die Verflüssigung und Entfernung zähen Sekretes aus den Atemwegen ab. Längerfristig ist die Verbesserung des Allgemein- und Ernährungszustandes von Bedeutung. Allgemeine Hygienemaßnahmen, wie die Händedesinfektion und das Tragen von Schutzkleidung, insbesondere von Mund-Nasen-Schutz, müssen beachtet werden. Atemgymnastik, Mobilisation und Umpositionierungen sind ebenfalls Basismaßnahmen.
Mobilisation und Transfers in den Stuhl
[Bearbeiten | Quelltext bearbeiten]Mobilisation ist unter anderem eine wichtige und wirkungsvolle Maßnahme zur Pneumonieprophylaxe. Zusätzlich ist das auch Dekubitus-, Kontraktur- und Thromboseprophylaxe. Jeder Patient soll so früh wie möglich zumindest auf einen Stuhl transferiert werden, dadurch wird die Ventilation deutlich verbessert.
Postoperative Maßnahmen
[Bearbeiten | Quelltext bearbeiten]Bereits vor der Operation sollten Patienten geschult werden in Atemgymnastik. Dies wird oft von Physiotherapeuten gemacht. Nach der Operation ist die möglichst frühe Mobilisation wichtig.[11] Schmerzen, die die Atmung behindern, sind mit Schmerzmitteln zu bekämpfen.
Atemvertiefende Maßnahmen
[Bearbeiten | Quelltext bearbeiten]Orientierte und kooperative Patienten können angeleitet werden, 5× täglich 5 maximal tiefe Atemzüge zu machen. Zu viele tiefe Atemzüge hintereinander würde zu einer Hyperventilation führen. Kindern und dementen Patienten kann man einfache Hilfsmittel geben, etwa ein Windrad. Es gibt auch spezielle Übungsgeräte, Flow- oder volumenorientierte Atemtrainer, etwa sustained maximal inspiration Trainer (SMI-Trainer) oder Incentive Spirometer.
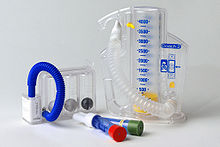
Physiotherapeutische Atemtherapie, z. B. Kontaktatmung fördert gezielt einzelne Lungenareale. Vor allem wird versucht, eine gute Bauchatmung zu bewirken, damit auch die dorsobasalen Lungenareale belüftet werden.[2]
Ähnlich wirkt die Atemstimulierende Einreibung (ASE).
Atemunterstützende Lagerungen
[Bearbeiten | Quelltext bearbeiten]Bei wenig mobilen Menschen, soll durch Lagerungen eine abwechselnd adäquate Belüftung aller Lungenabschnitte erreicht werden. Die Berücksichtigung und Vermeidung von Schonhaltungen sollte Grundlage der Mobilisation und aller Lagerungen sein. Falls nötig sollte eine ärztlich angeordnete Schmerztherapie die Toleranz des Betroffenen erhöhen und die Lagerung und Mobilisation ermöglichen. Lagerungsmaßnahmen können neben der Optimierung der Perfusion und Ventilation auch zu Komplikationen führen oder sie sind kontraindiziert. Ein entsprechendes Fachwissen ist daher nötig.[2]
Lagerungen bei Atemnot
[Bearbeiten | Quelltext bearbeiten]Bei Atemnot muss der Oberkörper grundsätzlich hoch gelagert werden. Die einfachste Lagerung aus diesem Bereich ist die Oberkörperhochlagerung, mit der gleichzeitig der Aspiration vorgebeugt wird. Ist die Ursache herzbedingt (Herzinsuffizienz), sollten zusätzlich die Beine tief gelagert werden, um das Herz zu entlasten. Oberkörperhochlagerung bei gleichzeitiger Beintieflagerung wird daher auch Herzbettposition genannt. Besonders wirksam sind Kutscher- und Reitersitz. Beim Reitersitz sitzt der Patient verkehrt auf dem Stuhl und kann sich auf der Rückenlehne abstützen.
Dehnlagerungen
[Bearbeiten | Quelltext bearbeiten]Dehnlagerungen dehnen gezielt einzelne Lungenabschnitte, um sie besser zu belüften und die Atmung so zu verbessern. Sie sind Teil der Pneumonie- und Atelektasenprophylaxe. Drehdehnlage, Halbmondlage und die sogenannten VATI-Lagerungen (V-/A-/T-/I-Lagerung) sind solche Dehnlagerungen. Bei der Drehdehnlagerung kann der Patient den Grad der Dehnung selber regulieren. Bei allen Dehnlagerungen ist darauf zu achten, dass sich der Patient dabei wohl fühlt.
Drainagelagerungen
[Bearbeiten | Quelltext bearbeiten]Zur Sekretlockerung werden Drainagelagerungen, beispielsweise die 135°-Lagerung oder Quincke-Hängelage angewandt. Die oben liegenden Lungenareale werden dadurch besser belüftet, das Bronchialsekret kann der Schwerkraft folgend Richtung Lungenhilus abfließen.
In der Intensivpflege wird häufig die komplette und inkomplette Bauchlagerung durchgeführt, wodurch Bronchialsekret besser abfließen kann und die dorsobasalen Lungenabschnitte besser belüftet werden.
Maßnahmen zum Freihalten der Atemwege
[Bearbeiten | Quelltext bearbeiten]Diese Maßnahmen werden in der Fachsprache Sekretmanagement genannt. Das Sekretmanagement enthält drei Komponenten:
- Sekretolyse (Sekretverflüssigung)
- Sekretmobilisation (Sekrettransport)
- Sekretelimination (Transport und Entfernung von Sekret)
Nur die Kombination aller Komponenten führt zu einem erfolgreichen Sekretmanagement.
Maßnahmen zur Sekretolyse sind:
- Anwendung von ärztlich verordneten Sekretolytica
- Inhalationstherapie
- Atemgaskonditionierung (Anfeuchten und Anwärmen der Atemluft)
Maßnahmen zur Sekretmobilisation sind:
- Spezifische Atemübungen
- Ausatmung gegen dosierten Widerstand, z. B. Lippenbremse
- PEP (positive exspiratory pressure) - Systeme
- Drainagelagerungen, z. B. Bauchlagerung und 135° Lagerung
- Perkussion und Vibrationstherapie manuell
- Maschinelle Vibrationstherapie: Hochfrequenz-Brustwand-Kompression (HFCWC)
Maßnahmen zur Sekretelimination sind:
Absaugen von Sekret aus dem Mundraum und den oberen Atemwegen
- Antiobstruktive Hustentechniken bei instabilem Tracheobronchialsystem
- Forciertes Ausatmen bei offener Glottis
- Husten gegen Widerstand, z. B. mit dem Handrücken
- Anwendung eines maschinellen Hustenassistenten
- Regelmäßiges Abhusten von Sekret durch manuelle Unterstützung
- Regelmäßiges selbstständiges Abhusten von Sekret bei vorhandener Hustenfähigkeit[2]
Aspirationsprophylaxe
[Bearbeiten | Quelltext bearbeiten]- Aspirationsvermeidende Lagerung beim Essen und Trinken, auch bei Sondenkost
- Medikamente zur Speichelhemmung bei Hypersalivation und Pseudohypersalivation
- Logopädisches Schlucktraining
- Mund- und Nasenpflege, besonders nach der oralen Nahrungsaufnahme[2]
Bei bewusstseinseingeschränkten Patienten ist Aspirationsprophylaxe besonders wichtig, die Atemwege sind gegebenenfalls durch Absaugen freizuhalten.
Bei intubierten oder tracheotomierten Patienten spielt die Bronchialtoilette eine wichtige Rolle.
Die Vorbeugung von durch Beatmung hervorgerufenen Lungenentzündungen (VAP – Ventilator-associated pneumonia) fällt in den spezialisierten Bereich der Intensivpflege und -medizin.[12]
Siehe auch
[Bearbeiten | Quelltext bearbeiten]- Atemskala
- Atemgymnastik
- Lagerung (Pflege)
- Gesundheits- und Krankenpflege
- Physiotherapie
- Beatmung
- Intensivpflege
- Bronchitis
Literatur
[Bearbeiten | Quelltext bearbeiten]- P. Fickus: Pneumonieprophylaxe. In: Annette Lauber, Petra Schmalstieg, Christine Lackner: Prävention und Rehabilitation. 2. Auflage. Thieme, Stuttgart 2007, ISBN 978-3-13-128612-3, S. 221 f. (PDF, 266 kB).
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Horst Konrad: Pneumonieprophylaxe bei Krankenhauspatienten. Analyse von Daten der Pflegeklassifikation ENP in elektronischen Patientenakten. Edition Pflegewissenschaft, Band 2. RECOM Verlag, Bad Emstal 2009, ISBN 978-3-89752-113-1.
- ↑ a b c d e f Handlungsempfehlungen zur Pneumonieprophylaxe. ArbeitsGruppe PflegeQualität (AGPQ) im DBfK Nordost, abgerufen am 4. Oktober 2023.
- ↑ Pneumonie. In: DocCheck Flexicon. DocCheck Community GmbH, abgerufen am 6. Oktober 2023.
- ↑ Übersicht über Pneumonie. MSD Manuals, abgerufen am 6. Oktober 2023.
- ↑ Impfplan Österreich 2023/2024. Abgerufen am 6. Oktober 2023.
- ↑ a b Pneumonie. Thieme via medici, abgerufen am 6. Oktober 2023.
- ↑ Risikofaktoren für die Pneumonieentwicklung beim mehrfachverletzten Patienten - Ergebnisse einer prospektiven klinischen Studie. In: Unfallchirurg. Nature Publishing Group, abgerufen am 6. Oktober 2023.
- ↑ Pneumonie, postoperative. In: Deximed – Deutsche Experteninformation Medizin. Abgerufen am 6. Oktober 2023.
- ↑ Hans Walter Striebel: Die operative Intensivmedizin: Sicherheit in der klinischen Praxis. Schattauer Verlag, Stuttgart 2007, ISBN 978-3-7945-2480-8, S. 307–313. (books.google.de)
- ↑ Silke Müller: Pneumonien verhindern. In: Heilberufe | Ausgabe 7–8/2020. Abgerufen am 6. Oktober 2023.
- ↑ M. Zimmer: Chirurgie, Orthopädie, Urologie. Urban & Fischer Verlag, 2006, ISBN 3-930192-77-2, S. 25. (books.google.de)
- ↑ Robert Koch-Institut: Prävention der nosokomialen beatmungsassoziierten Pneumonie. In: Bundesgesundheitsblatt. 56, 2013, S. 1578–1590. doi:10.1007/s00103-013-1846-7